Nutrition et douleur
| Auteur | Rubrique de cours | Relecteur | Responsable |
| Jan-Hendrik Maitre | Moyens Thérapeutiques |
Nicolas ADENIS |
Jan-Hendrik Maitre |
Définitions
La nutrition est l’étude de l’ensemble des processus par lesquels un être vivant transforme les aliments ingérés pour assurer son bon fonctionnement, c’est une science pluridisciplinaire intégrant aussi bien l’étude de la physiologie des nutriments, macro et micro, que l’étude des comportements alimentaires (pourquoi mangeons-nous ?, comment mangeons-nous ?, …).
Nous ferons en particulier référence à la micronutrition, qui est la partie de la nutrition s’intéressant aux micronutriments et leur interactions avec le corps. Elle propose la modification des comportements alimentaires avec ou sans complémentation en micronutriments pour une meilleure santé ou un gain de performance.
La nutraceutique est l’étude du potentiel pharmacologique d’un aliment. Cela désigne essentiellement la transformation d’un aliment sous forme de composé pharmaceutique (comprimé, lotion, gélule, …) et son action sur la physiologie du corps.
Mécanismes d’actions possibles [1–4]
En tant que fonction physiologique vitale d’auto-préservation, la douleur peut cependant évoluer en une maladie invalidante quand elle devient chronique. De la même manière, l’inflammation est une forme d’adaptation de l’organisme à une variation importante de son homéostasie, cependant quand elle devient chronique, cette inflammation serait un facteur à prendre en compte dans la genèse de pathologies comme différentes formes de diabète, les maladies cardiovasculaires, différents types de cancer, mais est aussi présente au niveau de certaines formes de douleurs musculo-squelettiques et dans le passage à la chronicité de certaines douleurs… On distingue plusieurs formes d’inflammation : aigue, auto-immune et de bas grade.
Un changement de mode de nutrition ou une sélection spécifique de certains nutriments aura une action significative sur certaines formes inflammatoires ou certaines étapes de la résolution inflammatoire. De plus, l’action anti-oxydante de nutriments spécifiques pourrait aussi diminuer la capacité que pourrait avoir le corps à évoluer vers cette inflammation chronique. Un autre aspect en cours d’étude est l’influence que peut avoir cette inflammation de bas grade sur certains processus cognitifs, et donc potentialiser des traitements adaptés comme les approches psychothérapeutiques.
Enfin, il semble important de citer les interactions importantes qu’entretiennent le cerveau et le microbiome intestinal. Interactions qui en cas de dysbiose peuvent conduire à un dysfonctionnement du système nerveux central, notamment au niveau de la gestion des émotions et de cognitions sociales, de la plasticité cérébrale ainsi que dans la genèse de différentes formes de dépression. Les mécanismes physiologiques à l’origine de ces dysfonctionnements sont encore difficiles à expliquer, mais des axes comme la voie du tryptophane et de l’expression du BDNF semblent avoir un rôle significatif.[5,6]
Les études de bonne qualité, portant sur l’humain sont peu nombreuses. Cependant, quelques nutriments ont montré un intérêt qui pourrait être cliniquement significatif :
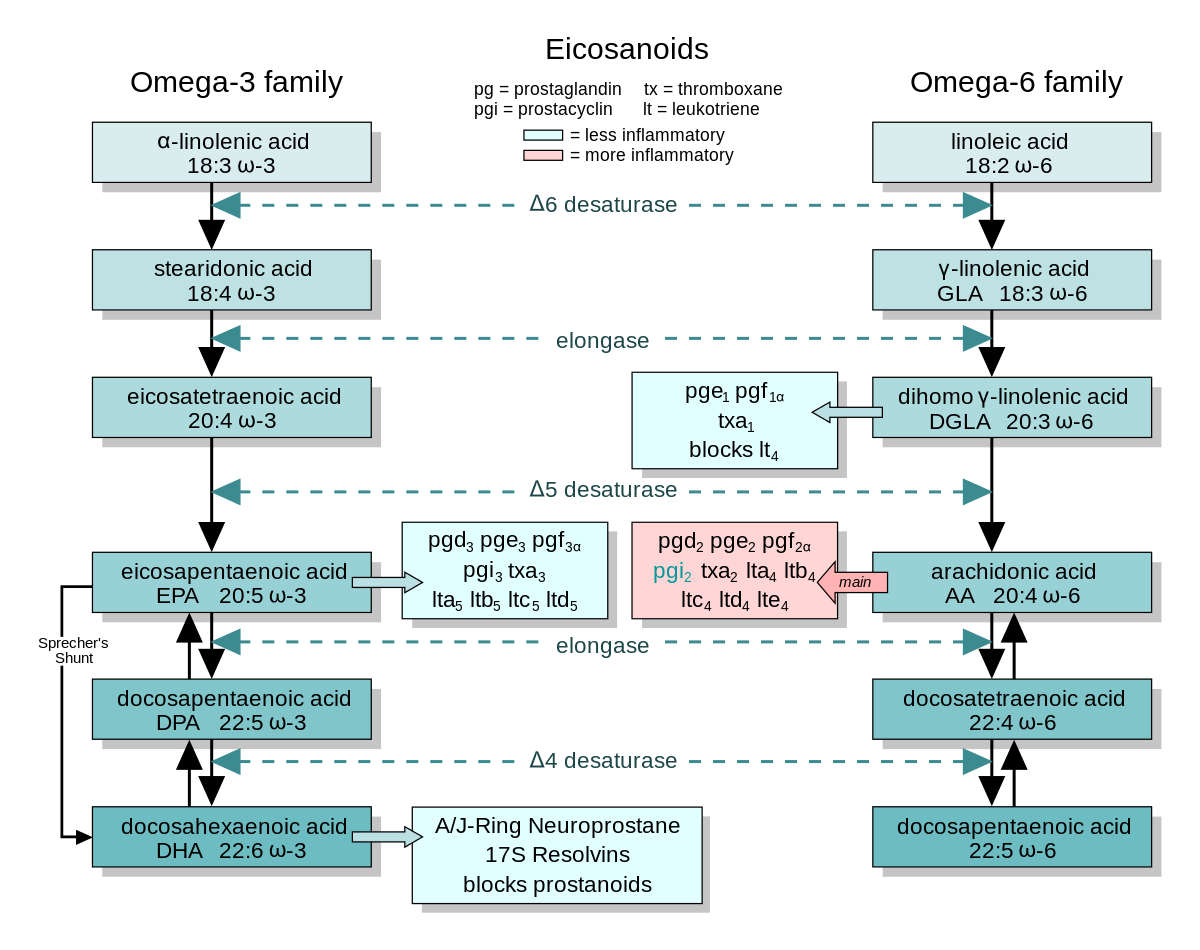
Omega 3 et 6 (ω3 et ω6) [3,7–10] : Leur action probable serait sur la régulation de l’inflammation dans un rapport bien spécifique : 1:1 jusqu’à 1:4 (ANSES, 2017). Contrairement à une idée reçu, les oméga 6 ne sont pas que pro-inflammatoire, mais la régulent aussi à la baisse en initiant la phase de résolution. L’alimentation moderne apportant beaucoup plus d’ω6 que ω3, c’est donc un rapport équilibré à rétablir dans un premier temps. Dans un second temps, une complémentation en ω3 serait intéressante, les études portant sur des doses administrées de 3000mg à 4000mg (EPA + DHA) correspondant environ à 6000-8000mg d’huile de poisson. L’apport d’ω3 sous forme d’huiles de poisson a aussi montré un intérêt en complément d’AINS.
Vitamine D [8,11–13] : L’effet de la vitamine D dans la gestion de la douleur n’est pas encore bien comprise. Si son action anti-inflammatoire est connue et probablement la composante principale dans la gestion de la douleur lors de la prise de Vit D, son action sur le système nerveux central (aspects cognitifs) est probable mais peu documenté. La prise de Vit D serait cependant bénéfique chez les personnes présentant un taux sanguin <30 ng/ml (ce qui représente environ 80% de la population française).
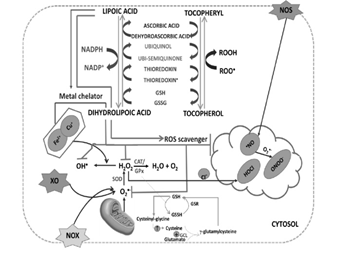
Acide lipoïque, ou acide α-lipoïque (ALA). [14–16] L’ALA est un composé hydrosoluble et liposoluble ayant la capacité de recycler d’autres antioxydants (Vit C, Vit E, glutathion), et c’est sur ses propriétés hautement antioxydantes que les études sur la douleur ont été menées. Le corps en fabrique en quantité infimes, les abats, en particulier le foie, certains légumes verts (épinard, brocoli) et la levure peuvent en apporter dans l’alimentation. Mais pour obtenir un effet thérapeutique, il faut avoir recours à des suppléments d’AAL. Plusieurs études rapportent une action positive dans la gestion des douleurs neuropathiques, et en particulier celles liées au diabète de type 2 (doses de 600mg/jr).
Curcumine [3,17–19] C’est un composant du curcuma. En l’associant à la pipérine, on augmenterait d’environ 20fois sa biodisponibilité. Ce serait via son action sur l’anion superoxyde que la curcumine régulerait certains processus inflammatoires et redox. Cependant, si quelques études rapportent des effets significatifs dans les cas d’arthrite rhumatoïde et de neuropathies liées au diabète de type 2 (1000mg/jour), son utilisation ne peut encore être recommandé car les preuves de son efficacité restent encore trop faibles.
Diètes particulières [7] : Une alimentation pauvre en polyamines associée à une supplémentation en magnésium (Mg2+) aurait une action sur les récepteurs NMDA et par conséquence sur l’hypersensibilisation centrale.
Conclusion.
Le travail nutritionnel doit être intégrée dans une vision globale de la gestion de la douleur avec comme objectif de potentialiser les capacités du corps à s’adapter et faire face à un déséquilibre, mais aussi les actions thérapeutiques mises en place. Si les preuves sur son impact dans la gestion de la douleur sont encore insuffisantes, les avantages liés à son économie financière et aux faibles effets indésirables en font une approche qui peut avoir sa place dans l’ensemble des mesures thérapeutiques.
- C’est via leur action spécifique à certaines étapes du processus inflammatoire que les nutriments joueront un rôle positif
- Porter son attention sur les apports en vitamines (Vitamine B12, Vitamine D,…), minéraux (magnésium,…) et acides gras (Oméga 3/6, Vitamine D, Acide Lipoïque) aura une influence sur différents systèmes comme la voie inflammatoire, l’aspect oxydatif modifiant l’expression génétique et certain processus cognitifs tels que apprentissage et gestion des émotions.
- La modification thérapeutique de l’alimentation vient en complément d’autres approches thérapeutiques
Bibliographie
[1] Antonelli M, Kushner I. It’s time to redefine inflammation. FASEB J 2017;31:1787–91.
[2] Chen MC, Meckfessel MH. Autoinflammatory disorders, pain, and neural regulation of inflammation. Dermatol Clin 2013;31:461–70.
[3] De Gregori M, Muscoli C, Schatman ME, Stallone T, Intelligente F, Rondanelli M, et al. Combining pain therapy with lifestyle: The role of personalized nutrition and nutritional supplements according to the simpar feed your destiny approach. J Pain Res 2016;9:1179–89.
[4] Lasselin J, Kemani MK, Kanstrup M, Olsson GL, Axelsson J, Andreasson A, et al. Low-grade inflammation may moderate the effect of behavioral treatment for chronic pain in adults. J Behav Med 2016;39:916–24.
[5] Mayer EA, Knight R, Mazmanian SK, Cryan JF, Tillisch K. Gut Microbes and the Brain: Paradigm Shift in Neuroscience. J Neurosci 2014;34:15490–6.
[6] Morley JE. Nutrition and the Brain. Clin Geriatr Med 2010;26:89–98.
[7] Bell RF, Borzan J, Kalso E, Simonnet G. Food, pain, and drugs: Does it matter what pain patients eat? Pain 2012;153:1993–6.
[8] Tick H. Nutrition and Pain. Phys Med Rehabil Clin N Am 2015;26:309–20.
[9] Abdulrazaq M, Innes JK, Calder PC. Effect of ω-3 polyunsaturated fatty acids on arthritic pain: A systematic review. Nutrition 2017;39–40:57–66.
[10] Gioxari A, Kaliora AC, Marantidou F, Panagiotakos DP. Intake of ω-3 polyunsaturated fatty acids in patients with rheumatoid arthritis: A systematic review and meta-analysis. Nutrition 2018;45:114–124.e4.
[11] Helde-Frankling M, Björkhem-Bergman L. Vitamin D in pain management. Int J Mol Sci 2017;18:1–9.
[12] Martin KR, Reid DM. Is there a role for vitamin D in the treatment of chronic pain? Ther Adv Musculoskelet Dis 2017;9:131–5.
[13] Straube S, Derry S, Moore AR, McQuay HJ. Vitamin D for the treatment of chronic painful conditions in adults [Systematic Review]. Cochrane Database Syst Rev 2015:1–52.
[14] Gora̧ca A, Huk-Kolega H, Piechota A, Kleniewska P, Ciejka E, Skibska B. Lipoic acid – Biological activity and therapeutic potential. Pharmacol Reports 2011;63:849–58.
[15] Moura F, de Andrade K, dos Santos J, Goulart M. Lipoic Acid: its antioxidant and anti-inflammatory role and clinical applications. Curr Top Med Chem 2015;15:458–83.
[16] Ziegler D, Nowak H, Kempler P, Vargha P, Low P a. Treatment of symptomatic diabetic polyneuropathy with the antioxidant alpha-lipoic acid: a meta-analysis. Diabet Med 2004;21:114–21.
[17] Daily JW, Yang M, Park S. Efficacy of Turmeric Extracts and Curcumin for Alleviating the Symptoms of Joint Arthritis: A Systematic Review and Meta-Analysis of Randomized Clinical Trials. J Med Food 2016;19:717–29.
[18] Fattori V, Pinho-Ribeiro FA, Borghi SM, Alves-Filho JC, Cunha TM, Cunha FQ, et al. Curcumin inhibits superoxide anion-induced pain-like behavior and leukocyte recruitment by increasing Nrf2 expression and reducing NF-κB activation. Inflamm Res 2015;64:993–1003.
[19] A. G, H. S, K. P, J.M. C. The effects of curcuminoids on musculoskeletal pain: A systematic review. JBI Database Syst Rev Implement Reports 2017;15:486–516.

Laisser un commentaire